Авторы
Комаров Ю. М.
д.м.н., проф.. засл. деят. науки РФ, член Бюро исполкома Пироговского движения врачей
Аннотация
Автор в дискуссионном плане обсуждает текущее состояние и перспективы развития отечественного здравоохранения в свете окончания разработки группой экспертов проекта «Основных положений Стратегии охраны здоровья в РФ».
Ключевые слова
Стратегия охраны здоровья, Российская Федерация, межведомственный подход, ОМС, бюджетная медицина
В октябре 2012 г. группа квалифицированных экспертов в области общественного здоровья и здравоохранения, политики в сфере охраны здоровья, качества медицинской помощи и защиты прав пациентов завершила разработку проекта «Основных положений Стратегии охраны здоровья в РФ». В основу были положены мировые тенденции в здравоохранении, мировой и отечественный опыт, результаты научных исследований и диссертационных работ, анализ публикаций, результаты опросов общественного мнения, аккумулирование своего и стороннего опыта, представления о том, какой должна быть охрана здоровья граждан на перспективу для удовлетворения граждан и медицинских работников. В документе преломилось мнение многих специалистов. Актуальность разработки Стратегии охраны здоровья населения РФ обусловлена, прежде всего, неудовлетворительным состоянием здоровья населения нашей страны. Между тем, здоровье – это важнейший индивидуальный и общественный ресурс, и потому государство должно быть заинтересовано в увеличении числа здоровых гражданах и с позиции экономики, и с социальных позиций. Ведь только здоровые и образованные люди способны созидать, возводить, строить, восстанавливать, защищать и давать здоровое потомство. Не будет здоровья – не будет и экономики! Нередко в программах и законодательных актах все усилия фокусируются не на человеке (пациенте), даже не на медицинских работниках, а на медицинских учреждениях, забывая о том, что не пациент – для здравоохранения, а здравоохранение – для пациента, а это меняет и ориентиры, и многие действия. Здравоохранение так и не стало пациентоориентированной системой.
Вызывает обеспокоенность то обстоятельство, что выделяемые дополнительные средства на здравоохранение либо расходуются не туда, куда следует, либо используются не полностью. И в результате получаются не столько созидательные механизмы, сколько деструктивные. Несмотря на прилагаемые усилия, в здравоохранении РФ по-прежнему сохраняются серьезные проблемы, которые будут препятствовать достижению целей по улучшению здоровья населения. Главные из этих проблем: недостаточное внимание к системе охраны здоровья, общий дефицит финансового и материально-технического обеспечения; недостаточные виды, объемы и качество предоставляемой населению медицинской помощи, выраженные диспропорции в структуре медицинских кадров и недостатки в их подготовке, неэффективное управление. Более того, в 2009-2011 гг. в отсутствие единой долгосрочной стратегии развития здравоохранения были приняты базовые законы, регулирующие деятельность отрасли, что привело к противоречиям и недостаткам в законодательной базе и требует внесения изменений. В октябре 2012 г. Минздравом России был разработан проект «Государственной программы развития здравоохранения до 2020 г.». Эта программа определила ряд направлений в здравоохранении, среди которых: формирование здорового образа жизни у населения; профилактика и раннее выявление заболеваний; ликвидация дефицита медицинских кадров и повышение их квалификации; развитие медицинской реабилитации и санаторно-курортного лечения; внедрение инновационных методов лечения. Однако, эта «программа», программой по содержанию и структуре не является и не может заменить собой Стратегию, поскольку лишена комплексности и межведомственного подхода, не включает механизмы решения важнейших проблем охраны здоровья и не может быть реализована в связи со структурой расходной части бюджета. Мнение ряда экспертов об этой программе представлено в опубликованных статьях. Все изложенное приводит к нарастающей неудовлетворенности граждан доступностью, качеством и платностью медицинской помощи, а также отношением к ним со стороны медперсонала. Здравоохранение теряет свой общественный характер, а медицина – присущую ей гуманистическую направленность. Квалификация врачей нуждается в значительном улучшении; врачи, которые восстанавливают основной ресурс общества – здоровье, переведены в обслуживающий персонал с крайне низкой зарплатой и низким рейтингом своей профессии. В результате врачи стали бастовать из-за недостаточного внимания к их труду со стороны властей, из-за задержек и так низкой оплаты труда, из-за падения гуманизма и нравственности в медицине и необходимости поборов от пациентов вследствие недооплаты их труда. Ведь любую «бесплатную» помощь можно легко превратить в платную.
Отсутствие федеральной Стратегии охраны здоровья населения препятствует достижению целей по улучшению здоровья населения РФ, разработке региональных стратегий, что в целом существенно снижает эффективность государственной политики в этой сфере. Настоящая «Стратегия охраны здоровья населения РФ на период 2013-2020 г.» разработана не в противовес другим документам, а устремлена в ближайшее будущее. Она определяет основные направления для достижения целей по улучшению здоровья населения РФ и повышения его удовлетворенности охраной здоровья и медицинской помощью. Особенность настоящей Стратегии, что она предусматривает комплекс мероприятий, направленных на сохранение и улучшение здоровья населения: создание условий для ведения здорового стиля жизни, благоприятную среду проживания, здоровое и качественное питание, безопасные условия труда на производстве, мотивацию населения к сохранению своего здоровья, а также доступность и качество медицинской помощи нуждающимся. Главный акцент в части медицинской помощи сделан на обеспечении широкой доступности бесплатной первичной медико-санитарной помощи (а в дальнейшем и всей медицинской помощи) и бесплатных лекарств для населения по предписаниям врача. И расходы на охрану здоровья, и расходы на оказание медицинской помощи в совокупности с пропагандой здорового стиля жизни не являются безвозвратными потерями, а, скорее всего, инвестициями в будущее страны. Реализация такой комплексной Стратегии потребует вовлечения законодательной и исполнительной власти на всех уровнях (муниципальном, региональном и федеральном), работодателей и общественных организаций. При этом Министерство здравоохранения РФ должно осуществлять инициирующую и координирующую роль по критерию здоровья, а обеспечить для этого необходимые условия – прерогатива органов государственной и муниципальной власти. Основными постулатами данной Стратегии являются солидарность, социальная справедливость, равенство, всеобщее покрытие, паритеты ответственности, бесплатный доступ к возможностям охраны здоровья и к качественной медицинской помощи, открытость и публичность, честность и компетентность руководителей отрасли.
Стратегия представляет собой форсайт (foresight), т.е. совместное экспертное видение недалекого будущего, а ее мероприятия являются дорожной картой, показывающей направления движения к этому будущему. Вообще, к социальной сфере можно отнести те виды деятельности, которые должны находиться под протекцией государства и на его финансировании: подавляющая часть системы охраны здоровья, оказания медицинской помощи, образования (кроме частных клиник, колледжей, вузов, спортивных и других сооружений); большая часть культуры может существовать только при государственной поддержке, всё социальное обеспечение, полностью вся фундаментальная наука и частично прикладная. В социальной сфере должно преобладать главенство человеческих идеалов над чисто прагматическим интересами.
В чем смысл основных положений Стратегии
1. Понимание существенных различий между охраной здоровья и традиционным здравоохранением. Этого раньше не было ни в одном документе. Охрана здоровья – это прерогатива и, в соответствии со статьей 7 Конституции РФ, ответственность государства. Сюда относятся все условия жизни, влияющие на здоровье людей, в том числе производство и импорт качественных и полноценных продуктов питания, условия труда, качество питьевой воды и всей окружающей природной среды, жилье, бытовая доступность, снижение бедности и т.д. Особенно важно создать для детей и молодежи возможность занятий по интересам в виде разнообразных кружков и спортивных секций при домах молодежи, школах, ДЭЗах и т.д., что послужит отвлекающим фактором от пагубных привычек, бродяжничества и девиантного поведения. Кроме того, органы власти должны создать необходимые условия для здорового стиля жизни (Healthy Lifestyle) и все это, желательно, на бесплатной основе (или за символическую плату), что в дальнейшем обернется значительной выгодой. Ведь государство должно быть заинтересованным в том, чтобы его граждане были здоровыми и меньше болели. Во всем мире развиваются программы улучшения здоровья, и только в России – программы развития здравоохранения (бездонная бочка), что не одно и тоже, требует разных целей, усилий, ресурсов и мероприятий. В этой Стратегии акцент смещен в сторону улучшения здоровья через его охрану.
Здравоохранение (в традиционном понимании на постсоветском пространстве) представляет собой медицинскую помощь (медицинскую профилактику, диагностику, лечение, медицинскую реабилитацию и медицинский уход), дополненную пропагандой здорового стиля жизни. Иначе говоря, здравоохранение – это отраслевая ответственность. Фактически все проблемы нездоровья формируются вне традиционного здравоохранения, куда затем пациенты поступают на «предупредительный, текущий и капитальный ремонт». Получается, что здравоохранение является частью всей системы охраны здоровья. В конечном итоге все преобразования в системе охраны здоровья должны отвечать двум главным критериям: хорошо ли будет от этого населению и пациентам, а также врачам и медсестрам. При этом нужно помнить, что охрана здоровья – это живая система, и ошибки в реализации Стратегии могут отразиться на многих людях и даже поколениях, на их здоровье. Кроме того, охрана здоровья – это система социального выравнивания в любом обществе, особенно в условиях выраженного неравенства в доходах и возможностях. Перед лицом болезни или смерти все равны.
2. В центре внимания всей Стратегии охраны здоровья находится человек с его желанием быть здоровым и не болеть (что совпадает с интересами государства), а в центре здравоохранения находится пациент со всеми своими потребностями в различных видах и уровнях медицинской помощи. Таким образом, здравоохранение должно быть пациентоориентированным. (Этого раньше у нас не было, а за рубежом применяется уже давно, например, Стокгольмская модель здравоохранения, в Канадском Квебеке, Габровская модель 1970-х годов и т.п.). К сожалению, в настоящее время в фокусе внимания здравоохранения в РФ находится не пациент, и даже не врач, а медицинское учреждение, которое почему-то вместо врача, особенно первичного звена, получает лицензию (т.е. разрешение на деятельность) и которое стремятся лучше оснастить и укрупнить для большей автономности и расширения спектра платной медицинской помощи. Такое впечатление, что нет понимания главного: основу здравоохранения составляет система «пациент-врач», а все остальное (медицинские учреждения, органы управления, страховые структуры, фонды и т.д.) – это надстройка, задача которой состоит в обеспечении работы базиса. Именно поэтому надстройка должна не лицензироваться, а аккредитоваться, т.е. доказывать, что обладает всеми необходимыми условиями и возможностями для обеспечения нормальной работы базиса. Такой подход принят в развитых странах. Следует помнить простую истину: врач – без лицензии, пациент – без гарантии! А начинать эту работу следует с врачей первичного звена здравоохранения. Вместо объекта права врач должен превратиться в субъект права с соответствующей оплатой его труда и ответственностью.
3. В Стратегии представлены основные проблемы (по отдельным разделам) в виде описания дефектов в соответствие с канонами системного анализа.
4. В Стратегии сформулирована главная цель, индикаторы ее достижения и основные переломные направления дальнейшего развития. К ним отнесены перспективные векторы движения, в том числе:
от оказания медицинской помощи – к системе охраны здоровья!
от отраслевой ответственности за охрану здоровья – к государственной!
от лечения болезней – к их социальной и медицинской профилактике!
от запущенных болезней – к раннему их выявлению и результативному лечению!
от лечения болезней – к лечению больного!
от стационарной и специализированной медицинской помощи – к амбулаторной и ПМСП!
от массового медицинского образования – к более качественному, в сочетании с индивидуальной подготовкой!
от эмпирической медицинской помощи – к научно обоснованной и доказанной!
от обязательного медицинского страхования – к государственно-бюджетной системе!
от коммерциализации государственных и муниципальных медицинских учреждений – к бесплатной для пациентов медицинской помощи в них!
от неудовлетворенности пациентов – к их максимальной удовлетворенности!
5. Осознавая, что все одновременно развивать невозможно, в стратегии выделены обоснованные приоритетные прорывные проблемы, решение которых приведет к существенным позитивным сдвигам в здоровье и настроении граждан. К их числу отнесены по группам населения:
Здоровье детей и женщин детородного возраста
Здоровье трудоспособного населения, в первую очередь, его производящей части.
По организационным механизмам:
Массовая социальная профилактика заболеваний.
Широкое развитие первичной медико-санитарной помощи ПМСП
Внедрение систем управления качеством медицинской помощи.
6. В докладе «Здравреформ» группы специалистов Бостонского университета (С. Фостер, Р. Фили, Р. Лейнг, С. Алкенбрак) прямо сказано: «Проблемы со здоровьем требуют комплексных решений, а не просто медицинского лечения – в чем, собственно, и состоит основная задача первичной медико-санитарной помощи – ПМСП. Жилье, питание, работа, социальная поддержка – все эти факторы играют важную роль в улучшении здоровья людей. Врачей, к сожалению, не обучают навыкам координирования работы всех этих служб, да они обычно и не хотят этим заниматься». Создание условий для этого – прерогатива государства, но только врачи ПМСП, наиболее приближенные к гражданам, могут заявить о нарушениях в здоровье, вызванных отдельными условиями жизни (качество воды, загрязнения воздуха, качество питания, условия труда, бедность и т.д.) и ставить соответствующие вопросы перед органами власти. До сих пор в нашем здравоохранении этого не было, что противоречило Алма-Атинской декларации 1978 г., как и не было правильно организованной ПМСП. В Стратегии это всё есть.
7. Реализация основных положений и принципов Стратегии потребует до 2020 г. увеличения расходов на здравоохранение в 2 раза – не менее 7% ВВП, т.е. не менее 1100 $ ППС на душу населения год, для чего имеются все возможности. Вообще, расходы в 1000 долл. являются рубежными между различными уровнями развития здравоохранения.
Не следует забывать, что расходы на здравоохранение – это не безвозвратные затраты, а инвестиции в будущее страны. Все это позволит:
в зависимости от результатов работы существенно повысить зарплату всем врачам (минимально до 2 тыс. долл. в месяц), медсестрам (минимально до 1,3 тыс. долл.) и профессорско-преподавательскому составу. Оплата врачей первичного звена здравоохранения (ВОП, участковые педиатры, участковые терапевты, врачи скорой медицинской помощи) не должна быть ниже, чем в высокотехнологической медицинской помощи.
постепенно по мере роста расходов сокращать объемы платной медицинской помощи, а затем полностью отказаться от нее в государственных и муниципальных медицинских учреждениях в ее формальном и неформальном виде, что будет полностью соответствовать Конституции РФ.
отказаться от системы обязательного медицинского страхования – ОМС (бюджетно-страховая модель). Это достаточно дорогостоящая модель без действенных сдерживающих механизмов в отношении расходов на здравоохранение. Например, в Германии отмечается многолетний выраженный дефицит в расходах на здравоохранение, поскольку размеры собираемых страховых взносов не изменились, а потребности в связи со старением населения выросли. Вначале власти намеревались увеличить страховые взносы, но этому воспротивились работодатели и работники, затем было предложено сократить доходы врачей, но на съезде Германской национальной врачебной палаты врачи выступили против, потом хотели минимизировать расходы на пожилых, введя минимальные стандарты, но против этого выступили пожилые люди, расценив такое предложение как нарушение прав человека. Видимо, проблема будет решаться комплексно не без участия бюджетных средств.
ОМС оправдало себя в условиях частной медицины и в переходном периоде, когда нужно было сохранить принципы социальной справедливости в условиях дефицита бюджета. Переход к чисто государственной бюджетной модели финансирования охраны здоровья позволит обеспечить более эффективное управление, планирование и контроль над общественными средствами, реализацию общенациональных приоритетов, содействовать охране здоровья и здоровому стилю жизни, ликвидировать издержки на посредников, обеспечить этапность и многоуровневость оказания медицинской помощи и, по примеру других стран, затем сдерживать рост расходов на здравоохранение. В условиях ОМС и частной медицины это практически невозможно. Когда говорят, что государственно-бюджетная модель – это «тупик», то я не возражал бы против такого тупика, как в Канаде, Австралии, Новой Зеландии, Швеция, Норвегии, Финляндии и др. Необходимо также отказаться от всей навязанной рыночной терминологии (медицинская услуга, производитель медицинских услуг, поставщик, предоставитель, потребитель и т.д.), поскольку здравоохранение – не рыночная система, в которой прибыль не может (и не должна) являться основной целью и движущей силой.
8. Сравнительный анализ стран с системой медицинского страхования и с бюджетным здравоохранением (Кравченко Н.А., Рагозин А.В., 2012) показал, что во второй группе стран отмечаются значительно меньшие расходы на здравоохранение при существенно лучших результатах.
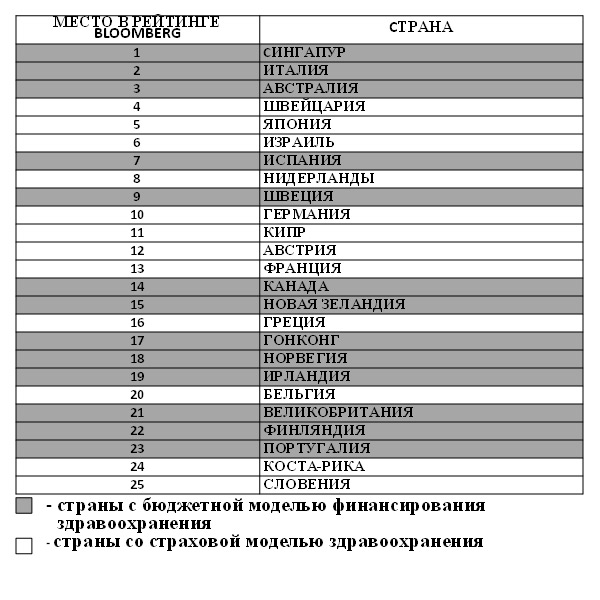
Сравнивалась эффективность систем здравоохранения 16 стран по критерию «Затраты/Управляемые показатели здоровья населения». Критерии более высокой эффективности:
А) При меньших затратах обеспечивают близкие или более высокие показатели здоровья населения.
Б) При сопоставимых затратах позволяют достичь сопоставимые или более высокие показатели здоровья населения в условиях:
– большей доли пожилых в структуре населения;
– менее благоприятных климатических и (или) социально-бытовых условиях жизни населения;
– большего распространения вредных привычек (алкоголь, курение, избыточный вес).
Данные сравнения во всех группах позволяют говорить о более высокой эффективности систем здравоохранения, использующих бюджетную модель финансирования.
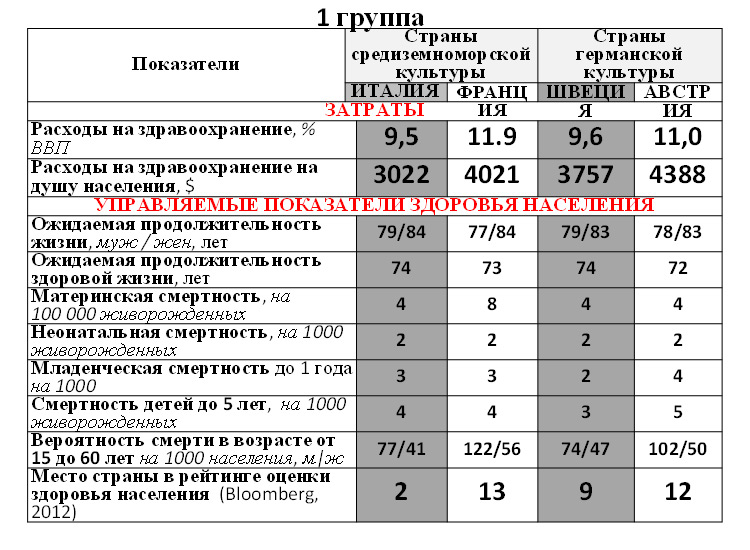
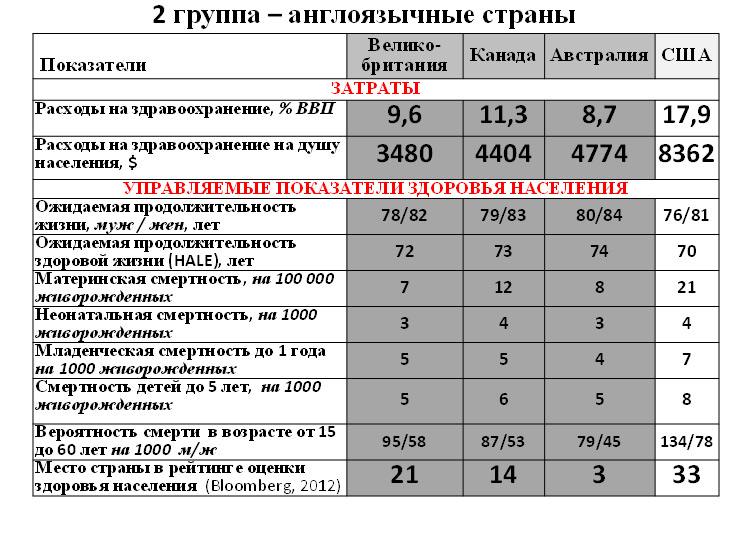
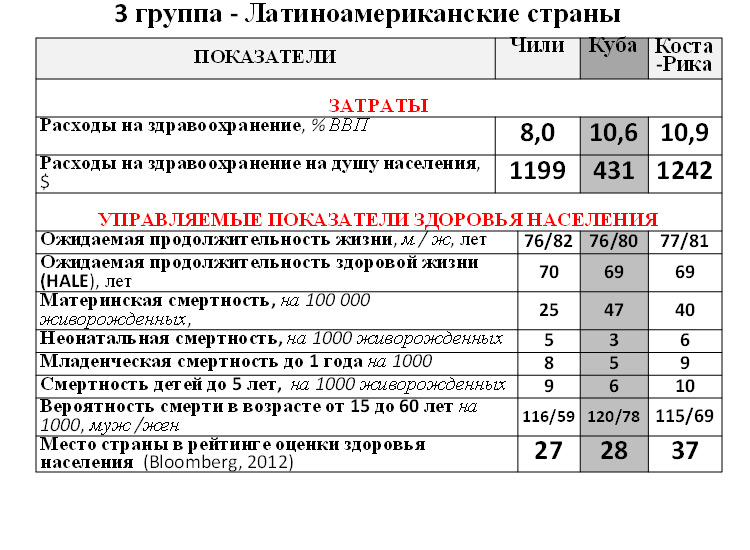
Государственная бюджетная модель, но не авторитарная и жестко централизованная, а с разумным сочетанием централизации и децентрализации, имеет множество преимуществ перед другими. Европейское бюро ВОЗ (2012) рекомендует странам Европы постепенно сокращать до исчезновения непосредственные платежи пациентов. Это может сопровождаться одновременным развитием ДМС, на долю которого в европейских странах приходится 10% расходов на здравоохранение и которое предназначено для лиц с доходом выше среднего по стране. Пока же получается, что в РФ все дальше отходят от общественного характера здравоохранения, которое предназначено для бедных и среднего класса (а обеспеченные могут сами позаботиться о своем здоровье, в т.ч. через систему ДМС), в сторону которого сейчас четко дрейфует здравоохранение США. На секции по здравоохранении 2-й Московской международной финансовой недели МОСИНТЕРФИН-2012 18 октября 2012. генеральный директор ТАНА (телемедицинские системы) М.Я. Натензон, побывавший не очень давно в США, заявил, что если американская система движется в сторону общественного здравоохранения, то мы – в противоположную. Это же подтверждается в статье Г.Э. Улумбековой «Реформа здравоохранения США: уроки для России». Для этого она в апреле 2012 г. участвовала во Всемирном конгрессе организаторов здравоохранения (Вашингтон) и обработала большое число местных публикаций за 2011-12 гг.
9. Главная задача состоит в том, чтобы не только увеличить расходы на здравоохранение, но и создать эффективную систему охраны здоровья, уделив первоочередное внимание выделенным приоритетам. И далее в проекте Основных положений Стратегии расписано все, что нужно для этого делать, какие производить преобразования.
10. Муниципальное здравоохранение – это, прежде всего, доступность медицинской помощи. Что толку, что туда будут только разовые выезды специалистов или даже (помечтаем) дистанционное консультирование, а что будет в промежутке между ними. Поэтому, доступным должен быть врач, а все остальное – в помощь ему. Такова мировая практика и позиция ВОЗ. Конечно, всем известны системы индивидуального наблюдения с помощью специальных датчиков в США (и другие новации), но до этого предстоит еще большой объем работы в ближайшем будущем. Амбулаторная помощь, как и муниципальное здравоохранение, не умерла, ее просто разрушили в погоне за экономией. Нужно не столько наблюдать за здоровьем (местами этому могут содействовать информационные системы), а оздоравливать. А это опять врач. Глубочайшее заблуждение у многих насчет нозологического подхода и прейскуранта, ибо лечить нужно не болезнь, а больного (по миллиону причин). Нельзя врачей превращать в ремесленников, ибо еще много в здоровье и болезнях неизвестных. В первую очередь нужно думать не о том, как модернизировать здравоохранение (это средство), а как помочь людям быть здоровыми, не болеть и при необходимости получить адекватную помощь.
11. Как видно, эта Стратегия – для людей, а не для чиновников. В Стратегии немало новых и ранее высказанных идей, не нашедших до этого отражения в официальных документах. Она может снять имеющуюся выраженную напряженность в обществе. И есть определенная надежда в том, что власть, которая находит и выделяет деньги и удивляется, почему здоровье при этом не улучшается, воспримет такой подход с позитивом. Несоответствие затрат и результатов обусловлено тем, что основные средства до сих пор вкладывались в «тыловую» медицину (высокие медицинские технологии, дорогостоящее оборудование и т.д.), а не в «линию фронта» здравоохранения, что было более просто, понятно, визуально и практически неэффективно, не приводя к улучшению здоровья граждан и их удовлетворенности медицинской помощью. А каждый день они сталкиваются с ПМСП, которая должна быть рациональной и максимально приближенной к ним и со всей амбулаторно-поликлинической помощью, но которые с каждым годом все ухудшаются и становятся малодоступными в силу ряда причин, в т.ч. платности, отдаленности, дефицита и диспропорции медицинских кадров (особенно на селе и в малых городах).
On the problem of a new Health Strategy for Russian Federation
Authors
Komarov J. M.
Doctor of Medical Science, Professor, Honored Worker of Russian Science, Member of the Executive Committee Bureau for Pirogov Social Movement for Health Professionals
Abstract
The author discusses the current state and prospects of development of national health care in view of recently developed by an expert group «Basic Principles for Health Strategy in the Russian Federation»
Key words
health care strategy, Russian Federation, interdepartamentary approach, compulsory health insurance, budgetary medicine